Оглавление
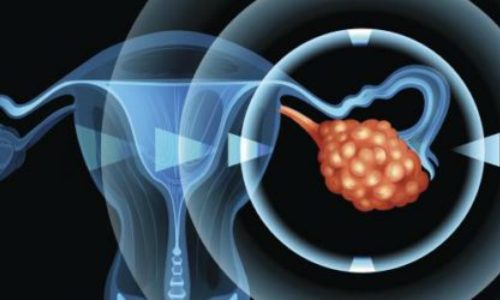
Гормонопродуцирующая опухоль яичников, которая секретирует мужские или женские половые гормоны, называется андробластомой. Это редкое новообразование: по разным сведениям, на него приходится от 0,1 до 0,5% случаев всех опухолей этого женского органа. Возрастной диапазон пациенток — от 2-х до 75 лет, но чаще всего неоплазия диагностируется у молодых женщин до 30 лет.
Причины возникновения заболевания
Точные причины образования опухоли не установлены. Андробластома (она же арренобластома) является видом опухолей из клеток Сертоли и Лейдига. Первые выделяют эстрогены, вторые — мужские гормоны, главным образом тестостерон. Эти разновидности клеток входят в клеточный состав семенников мужчины, но есть и в яичниках (в норме у женщин также секретируется тестостерон, хоть и в небольшом количестве).
По одной из теорий, изначально появляются новообразованные клетки Сертоли, а затем, в качестве реакции, — клетки Лейдига. Но что заставляет их бесконтрольно размножаться — неизвестно.
Предположительно, сбой в механизме деления клеток яичника происходит вследствие нарушения работы гипоталамо-гипофизарной системы, контролирующей всю эндокринную систему организма. Допускается, что причиной патологических изменений в ткани яичника может быть действие на его рецепторы лютеинизирующего гормона (ЛГ), роль которого в организме — стимулировать секрецию эстрогенов.
Связь заболевания с наследственностью не выявлена.
Характерные симптомы
Гормонально-активный характер андробластомы определяет симптоматику заболевания. Поскольку неоплазия секретирует и андрогены, и эстрогены, соответственно, в первом случае у пациенток наблюдается появление мужских половых признаков, во втором — феминизирующих симптомов.
Заболевание развивается быстро: уже в течение нескольких месяцев появляются трансформации в организме и внешности женщины.
При маскулинизирующей форме заболевание проявляется следующим образом:
 у пациентки сбивается менструальный цикл, затем менструация вовсе прекращается, наступает стойкая аменорея;
у пациентки сбивается менструальный цикл, затем менструация вовсе прекращается, наступает стойкая аменорея;- появляется акне;
- голос становится низким;
- повышается мышечный тонус;
- пропадает подкожная жировая ткань;
- молочные железы уменьшаются в размере;
- пропадает либидо;
- развивается вирилизация (рост волос на теле по мужскому типу — на груди, спине, животе, над верхней губой; появление лобных залысин, облысение темени; атрофия молочных желез и гипертрофия клитора; формирование (в раннем детстве) специфического телосложения — узкие бедра, широкие плечи).
Андрогенная манифестация наблюдается примерно в половине случаев, вирилизация — у 30 % больных. Выраженность симптомов зависит от концентрации мужских гормонов.
Феминизирующая форма опухоли проявляется следующими признаками:
- преждевременное изосексуальное развитие у девочек (появляются волосы на лобке и в подмышечных ямках, кровотечения из матки, похожие на менструацию, грубый голос);
- нарушение менструального цикла в репродуктивном возрасте;
- «ложная» менструация у зрелых женщин в постменопаузе — кровянистые выделения, вызванные гиперплазией слизистой матки.
Гиперандрогения встречается намного реже, чем патология с профицитом андрогенов.
Отмечены случаи, когда опухоли из клеток Сертоли и Лейдига секретировали одновременно и эстрогены, и андрогены.
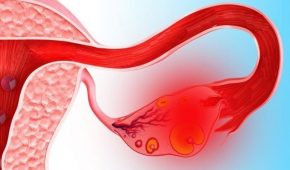
У 40-50% пациенток симптомы новообразования не связаны с продуцированием гормонов и изменениями со стороны половой системы и внешности. В таких случаях могут ощущаться резкие или хронические боли внизу живота из-за большого объема опухоли, а также перекручивания ее ножки, кровоизлияния, некроза. Средний размер арренобластомы составляет 12-14 см диаметре, максимальный может достигать 35 см.
Методы диагностики
 Вопрос о диагностике опухоли Сертоли-Лейдига ставит гинеколог-эндокринолог. Крупное новообразование легко обнаруживается при вагинальном или вагинально-ректальном гинекологическом обследовании (у девочек — ректальном). Первичную информацию специалисту дают жалобы пациентки и внешний осмотр.
Вопрос о диагностике опухоли Сертоли-Лейдига ставит гинеколог-эндокринолог. Крупное новообразование легко обнаруживается при вагинальном или вагинально-ректальном гинекологическом обследовании (у девочек — ректальном). Первичную информацию специалисту дают жалобы пациентки и внешний осмотр.
Для получения дополнительных данных назначается ультразвуковое исследование, которое позволяет распознать структуру новообразования. УЗИ-диагностика показывает четко выраженную капсулу, в которой находится неоднородное по строению кистозное (полое с жидким или полужидким наполнением), солидное (твердое) или смешанное образование. В 80% случаев андробластома не выходит за пределы яичника.
При обширном патологическом процессе для диагностики применяют компьютерную томографию (КТ) и магнитно-резонансную томографию (МРТ). Если образование мелкое, обнаружить его с помощью КТ и МРТ сложно. Чтобы выявить источник избыточной генерации гормонов, с помощью катетера забирают пробы из вен яичников. Аналогичным образом проверяют надпочечники, так как они тоже могут продуцировать андрогены.
Анализ крови на гормоны показывает отклонения от нормы мужских и женских гормонов. Вирилизация чаще всего обусловлена избытком сывороточного тестостерона. При подозрении на опухоль из клеток Сертоли и Лейдига исследуют уровень дегидроэпиандростерона, кортизола и других гормонов, белка альфа-фетопротеина (АФП). Анализ позволяет выявить происхождение гиперандрогении, исключить роль надпочечников.
Наиболее информативный метод постановки окончательного диагноза — гистология, которую проводят после удаления новообразования. Исследование тончайших срезов тканей позволяет установить клеточный состав опухоли, дифференцировать клетки и оценить риск злокачественного течения болезни.
Для определения верной тактики лечения важно исключить другие гормонопродуцирующие опухоли, вызывающие маскулинизацию и вирилизацию — гранулезоклеточные, тека-клеточные. Похожая клинико-морфологическая картина характерна для андростеромы, некоторых аденокарцином, тератомы, тубулярной опухоли Крукенберга и других заболеваний.
Лечение
Методика терапии зависит от разновидности арренобластомы. К основным ее подтипам относят высоко-, умеренно-, низкодифференцированные, смешанные опухоли.
Дифференцировка означает, в какой степени клетки новообразования отличаются от исходных клеток «родительской» ткани, т.е. той, из которой они появляются. В высокодифференцированных опухолях клетки выглядят, как нормальные, поэтому при гистологии их бывает трудно отличить от здоровых. И, наоборот, в низкодифференцированных неоплазиях клетки почти не напоминают исходные. Последний подтип наиболее опасен. Опухоли с низкой степенью дифференцировки клеток могут протекать злокачественно, но и встречаются они крайне редко.
Основное лечение арренобластомы — хирургическое. При доброкачественном течении удаляют пораженный яичник с фаллопиевой трубой. Проводится ревизия второго яичника — рассечение и забор материала для гистологии. На двусторонние образования приходится 2-3% случаев.
При злокачественном течении или при нарушении целостности капсулы опухоли удаляют не только яичник, но и матку. После операции применяют химиотерапию.
На объем хирургического вмешательства влияет возраст пациентки. Пожилым, независимо от качества течения болезни, проводят тотальное удаление матки, шейки матки, придатков и маточных труб (пангистерэктомию). Женщины в постменопаузе чаще болеют злокачественной арренобластомой.
При ранней диагностике и адекватной терапии доброкачественной опухоли шансы на выздоровление высокие. У юных пациенток при своевременном лечении не страдает половое развитие и репродуктивная функция в будущем. У женщин через год-полтора восстанавливается прежняя внешность. Высокодифференцированные образования не рецидивируют.
При злокачественном течении болезни прогноз хуже. Комплексное лечение злокачественной опухоли, проведенное на I стадии, позволяет 75% женщин продлить жизнь на 5 лет и больше; терапия арренобластомы на II-III стадиях продлевает жизнь на такой же срок лишь половине пациенток. Рецидивы низкодифференцированных опухолей редки (20% случаев), но если случаются, то в первый год после операции. Многие больные с рецидивирующими новообразованиями умирают в течение 2 лет.
Возможные осложнения
Без лечения арренобластома может быть чревата опасными осложнениями. Среди них:
- Разрыв капсулы новообразования. Может произойти вследствие высокой физической нагрузки, удара, падения, травмы и т.п. Если возникло это осложнение, женщине необходима немедленная госпитализация, иначе она может погибнуть из-за внутреннего кровотечения или перитонита.
- Перекрут ножки опухоли. Угрожает жизни женщины по тем же причинам, т.к. ведет к разрыву опухоли, некрозу, внутреннему кровоизлиянию.
- Метастазы в соседние органы. Возможны при злокачественном течении андробластомы.
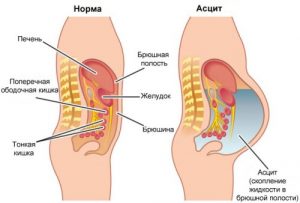 Асцит — концентрация жидкости в брюшной полости. Нарушает работу внутренних органов.
Асцит — концентрация жидкости в брюшной полости. Нарушает работу внутренних органов.- Необратимые последствия для внешности женщины.
Профилактика
Предупредить возникновение андробластомы невозможно, поскольку механизм патологического роста клеток не выявлен. Можно сделать лишь общие рекомендации: женщинам необходимо следить за здоровьем половой системы и отклонениями в нормальном состоянии, изменением фигуры. Важно регулярно посещать гинеколога, а при симптомах гормонального дисбаланса стоит проконсультироваться у эндокринолога.