Оглавление
По статистике, у 1,1% женщин диагностируется лейкоплакия шейки матки. Это патологический процесс, связанный с ороговением многослойного плоского эпителия. Заболевание требует лечения или наблюдения у нерожавших и рожавших женщин, а также при беременности, поскольку у 31,6% пациенток с лейкоплакией развивается онкология.
Причины развития заболевания
Лейкоплакия занимает особое место в гинекологии. С момента открытия этого заболевания не выяснено его происхождение, не совсем понятен механизм развития. Многие исследователи рассматривают лейкоплакию как реакцию организма на влияние экзогенных и эндогенных факторов. К первым относят инфекционное, вирусное, химическое, травматическое воздействие. Группа эндогенных факторов объединяет изменения иммунного статуса, нарушения гормонального гомеостаза.
В основном лейкоплакия поражает слизистую оболочку шейки матки и влагалища, но в некоторых случаях заболевание выявляется и на коже — на вульве. К причинам развития патологии на этом участке тела относят кандидозную инфекцию, склероатрофический и красный плоский лишай, дерматофитию.
Из-за влияния вышеперечисленных факторов в организме включаются механизмы, приводящие к ороговению слизистой оболочки и кожных покровов, и возникает лейкоплакия. Заболевание, в соответствии с общепринятой клинико-морфологической классификацией И. А. Яковлевой и Б. Г. Кукутэ, может быть:
- простым, относящимся к фоновым процессам;
- с признаками атипизма, свидетельствующими о предраковых состояниях.
Симптоматика
У большинства женщин заболевание, поражающее шейку матки, протекает бессимптомно. Такие пациентки узнают о лейкоплакии на профилактических гинекологических осмотрах, после зачатия при постановке на учет в женских консультациях. Лишь незначительное число больных обращается к врачам с жалобами на обильные бели, кровянистые выделения, неприятные ощущения при половом акте. Такие симптомы возникают при наличии вирусных, бактериальных, грибковых и других заболеваний.
Для лейкоплакии, поражающей вульву, характерен сильный зуд. Он может мучить на протяжении многих лет. Усиление зуда происходит в ночное время, в тепле, во время менструаций, под влиянием стрессовых факторов. При сильных расчесах ощущается боль, жжение.
Диагностика
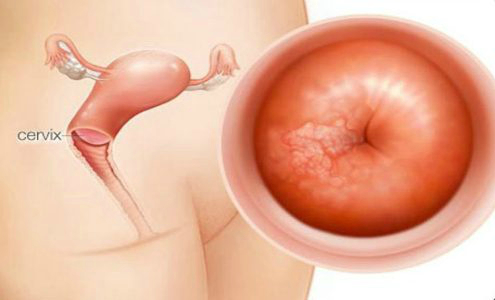
Начинается диагностирование с осмотра наружных половых органов. На них при лейкоплакии присутствуют очаги поражения — белые атрофированные кожные покровы, лейкоплакические бляшки серого, белесоватого, синевато-белого цвета, расчесы, ссадины. После этого осматриваются внутренние половые органы. При лейкоплакии невооруженным глазом видны белые пятна на слизистой оболочке. Они могут находиться на одном уровне с окружающим многослойным плоским эпителием или быть приподнятыми над поверхностью.
После осмотра выполняется кольпоскопия. При проведении этого исследования оценивается состояние внутренних половых органов. С помощью кольпоскопа рассматриваются белые пятна. Они являются смываемыми. Под ними обнаруживается грубая и нежная пунктуация (многочисленные красноватые точки), мозаика (круглые, ромбические или квадратные поля, ограниченные тонкой красной линией).
Для более информативной диагностики требуется проведение расширенного исследования.
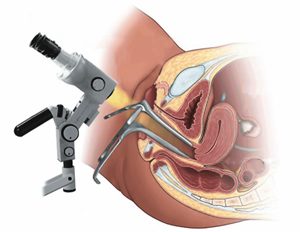 Оно при осмотре шейки матки с применением кольпоскопа позволяет оценить состояние покровного эпителия, определить характер и размеры лейкоплакии. Для этого выполняется тест Шиллера. В ходе его проведения специалисты на изучаемые участки наносят с помощью тампона раствор йода. Нормальный эпителий из-за воздействия вещества окрашивается в темно-коричневый цвет. Атипическая и воспаленная слизистая шейки матки становится светло-коричневой или остается бесцветной.
Оно при осмотре шейки матки с применением кольпоскопа позволяет оценить состояние покровного эпителия, определить характер и размеры лейкоплакии. Для этого выполняется тест Шиллера. В ходе его проведения специалисты на изучаемые участки наносят с помощью тампона раствор йода. Нормальный эпителий из-за воздействия вещества окрашивается в темно-коричневый цвет. Атипическая и воспаленная слизистая шейки матки становится светло-коричневой или остается бесцветной.
При заболевании еще рекомендовано цитологическое исследование мазков-отпечатков с поверхности покровного эпителия. Диагностический способ позволяет выявить атипию клеток. Однако в исследуемый материал часто не попадают аномальные структуры, ведь мазок берется с поверхностного слоя эпителия. По этой причине рекомендовано проведение при лейкоплакии прицельной биопсии. Этот диагностический метод позволяет подтвердить наличие или отсутствие клеточного атипизма в нижних слоях многослойного плоского эпителия.
По показаниям могут назначаться дополнительные диагностические процедуры. В их число входят:
- бактериоскопическое и бактериологическое исследования;
- обследование (ПЦР) на инфекции и вирус папилломы человека;
- гормональное обследование;
- УЗИ.
Методы лечения
В арсенале врачей достаточно методов лечения лейкоплакии. Часто применяются:
- Радиоволновая хирургия. Это один из современных методов. Он основан на применении радиоволн высокой частоты. К достоинствам радиоволнового лечения относят быстрое заживление, отсутствие швов, гнойных осложнений, некроза тканей.
- Аргоноплазменная аблация. Это тоже современный и высокоэффективный способ лечения, при котором энергия тока высокой частоты электродом передается на ткань бесконтактным способом с помощью ионизированного инертного газа аргона.
 Лазерное лечение. Это не менее результативный метод, достоинство которого заключается в способности бесконтактно, асептично, безболезненно, бескровно удалять патологические ткани.
Лазерное лечение. Это не менее результативный метод, достоинство которого заключается в способности бесконтактно, асептично, безболезненно, бескровно удалять патологические ткани.
Все еще широко в медицинской практике применяется диатермокоагуляция — хирургический метод прижигания тканей раскаленным электродом. Длительные клинические наблюдения выявили у этого способа лечения многочисленные недостатки. В их число входят болевой синдром, кровотечение в момент отторжения струпа, нарушение менструальной функции, длительные репаративные процессы, отказ от секса на долгий период.
Лейкоплакия, поражающая шейку матки, иногда сочетается с воспалительными процессами вульвы и влагалища различной этиологии. В таких ситуациях врачи сначала назначают медикаменты для лечения заболеваний, выявленных по результатам бактериологического и бактериоскопического исследований (антибактериальные, противогрибковые, противотрихомонадные и другие препараты).
Часто при болезнях используются народные средства, поскольку они не содержат искусственных компонентов, вызывают мало побочных эффектов. Но при лейкоплакии и сопутствующих заболеваниях нельзя рисковать. Патологические процессы при самолечении могут перерасти в рак.
Рекомендуется не тратить время на применение рецептов народной медицины и своевременно посетить врача. Специалист после обследования может порекомендовать безопасные средства без противопоказаний, побочных эффектов. Для каждой пациентки медикаменты выбираются индивидуально в зависимости от заболеваний, сопровождающих лейкоплакию:
- Могут быть выписаны вагинальные свечи (суппозитории) Ацилакт с живыми лактобактериями ацидофильными. Препарат показан при подострых и хронических стадиях воспалительных процессов женской половой сферы, после курса антибактериальной терапии.
- При неспецифических воспалительных заболеваниях влагалища и шейки матки (кольпите, цервиците) может быть назначен врачом Элекасол — сбор измельченных трав (ромашки, череды, солодки, шалфея, эвкалипта, ноготков) с противомикробным и противовоспалительным действием.
Возможные осложнения
Возможное осложнение лейкоплакии — переход в онкологию. Малигнизация (озлокачествление), по мнению некоторых исследователей, происходит при инфицировании вирусом папилломы человека (ВПЧ). Он существует в нескольких типах. Онкогенные разновидности вируса таят в себе опасность. Они становятся причиной возникновения рака шейки матки.
При онкологии у больных появляются метастазы, наступает бесплодие (в результате удаления матки). Вред здоровью приносит химиотерапия, назначаемая в качестве лечения онкологического заболевания. В процессе ее проведения страдают от токсического воздействия все органы и системы организма.
Профилактические меры
Лейкоплакию и ее возможные последствия можно предотвратить. В число профилактических мер входят:
- регулярное прохождение гинекологических обследований;
- своевременное обнаружение и лечение любых заболеваний половых органов;
- коррекция нарушений иммунного гомеостаза;
- коррекция нарушений менструального цикла;
- использование барьерных методов контрацепции, являющихся одним из доступных способов предупреждения попадания в организм папилломавирусной инфекции;
- вакцинация против ВПЧ высокоонкогенных типов.

Обязательно нужно проходить осмотры у гинеколога при планировании беременности. Вынашивание ребенка — это непростой период для женщины. Организм должен быть подготовлен к этому. Важно, чтобы не было никаких заболеваний, угрожающих состоянию плода и будущей мамы.
Если выявляется лейкоплакия в период планирования беременности или подготовки к ЭКО, то нужно следовать всем рекомендациям врача, не игнорировать назначения и обследования. После лечения беременеть разрешается через 3 месяца.
Лейкоплакия, вызванная нарушением гормонального фона, химическим или травматическим воздействием, незаразна. Опасно заболевание, которое возникло из-за попадания в организм патогенных микробов. Они могут передаться партнеру, вызвать у него различные болезни. Женщине, проходящей лечение лейкоплакии, стоит попросить своего мужа или молодого человека пройти обследование на наличие инфекционных, вирусных заболеваний.